股関節の病気や治療、手術についてとても詳しく整形外科医の塗山正宏が語ります。
股関節のブログのまとめページはこちら ←クリック!!
股関節のしくみ
股関節は脚の付け根にある関節で、胴体と脚の間にあります。
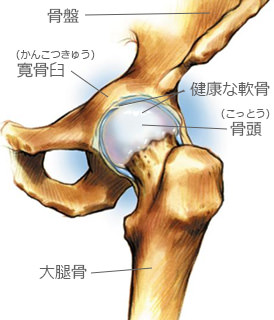
股関節は、大腿骨の丸い頭の部分(大腿骨頭)が骨盤の受け皿の部分(寛骨臼)にはまり込んでいます。
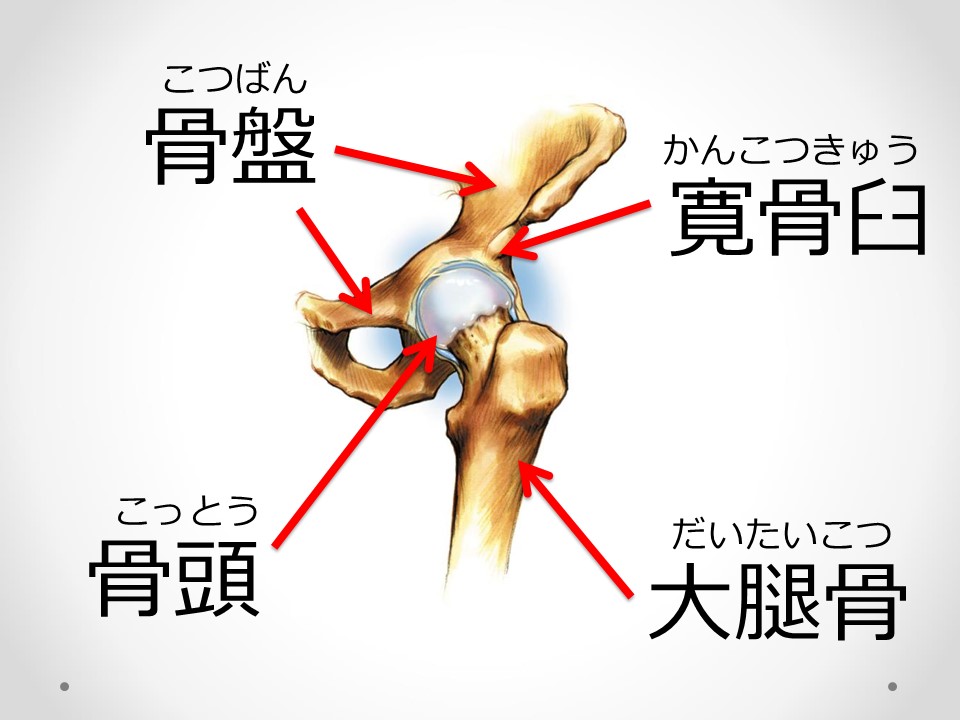
関節部分の骨の表面は軟骨でおおわれ、股関節にかかる力を吸収するとともに大腿骨頭と寛骨臼の動きをスムーズにしています。
股関節は、人が立ったり歩いたりするときに体重を支える役割をしています。
・歩行時には体重のおよそ3倍
・立ち上がりでは体重の6~7倍
・床からや低い位置からの立ち上がりでは10倍
の負荷が股関節にかかるといわれています。
股関節痛が出る病気
股関節に痛みを感じる病気として、代表的な病気として変形性股関節症が挙げられます。
その他にも様々な股関節に痛みを感じる病気があります。
・股関節唇損傷
・FAI(Femoroacetabular impingement 大腿骨寛骨臼インピンジメント)
・特発性大腿骨頭壊死症
・一過性大腿骨頭萎縮症
・急速破壊型股関節症
・化膿性股関節炎
・関節リウマチ
・強直性脊椎炎
・大腿骨頚部骨折
・骨腫瘍
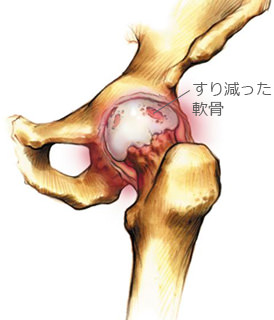
変形性股関節症以外にも、股関節の痛みを出す病気は沢山ありますので、股関節の痛みが続く場合には原因を調べるためにまずは検査を受けるようにしましょう。
変形性股関節症
変形性股関節症は股関節が痛くなる代表的な病気です。変形性股関節症の主な症状は、股関節の痛みと機能障害です。股関節は鼠径部(脚の付け根)にあるので、最初は立ち上がりや歩き始めに脚の付け根に痛みを感じます。
日本全国には300~400万人くらいいると言われています。
原因としては、子供の頃の発育性股関節形成不全の後遺症や、股関節が浅い寛骨臼形成不全などが多いですが、加齢により股関節の軟骨がすり減ってしまうことが原因になることもあります。
変形性股関節症は、なかなか症状が出てこないことがあり、股関節以外に症状が出る患者さんもたくさんいます。
股関節症の一般的な症状は股関節の痛み、股関節の動きの制限が出てきます。
変形性股関節症の初期には太もも、お尻、膝などに痛みや違和感、だるさなどが現れるため、股関節の病気からおきているものだと気づかないことも多いようです。
坐骨神経痛と思われていたお尻の痛みが、変形性股関節症による痛みの場合もあります。
また、股関節症の発症や進行の危険因子としては、高齢、肥満、股関節痛、股関節屈曲制限、寛骨臼形成不全などがあります。これらの危険因子に注意することも重要です。
変形性股関節症には様々な治療方法がありますが、まず日常生活指導、運動療法、薬物治療などの保存療法を行います。しかし、股関節症の状態によっては早期に手術が必要になる場合があります。主な手術方法としては骨切り術や人工股関節全置換術を行います。
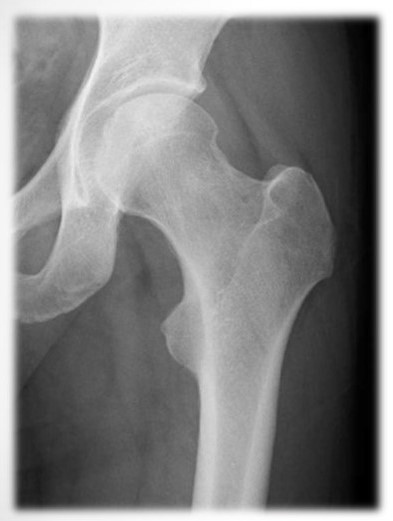
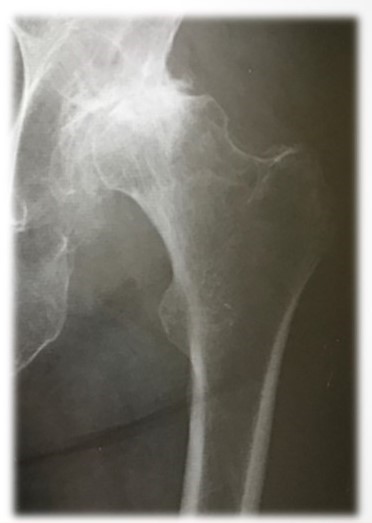
変形性股関節症の原因
変形性股関節症になる原因としては一次性と二次性があります。
それぞれ説明してみましょう。
股関節の形態に明らかな異常がないにもかかわらず肥満、加齢、重労働、激しいスポーツなどの継続した負荷によって股関節の軟骨がすり減ってしまうタイプです。
何かしらの原因があり発症する変形性股関節症のタイプです。
代表的な二次性変形性股関節症は、生まれつき股関節の形態に異常があり、歳を重ねるつれて徐々に軟骨がすり減っていく原因が寛骨臼形成不全(臼蓋形成不全)になります。
二次性変形性股関節症には寛骨臼形成不全以外にも様々な原因があります。
具体的には、
・寛骨臼形成不全(臼蓋形成不全)
・小児期の股関節疾患(ペルテス病、大腿骨頭すべり症)
・関節リウマチなどの炎症性疾患
・特発性大腿骨頭壊死
・内分泌・代謝性疾患(先端巨大症や副甲状腺機能亢進症)
・外傷性(股関節脱臼や股関節周囲骨折)
・感染性疾患(結核や骨髄炎など)
・腫瘍性疾患(滑膜性骨軟骨腫症や色素性柔毛結節性滑膜炎など)
・大腿骨寛骨臼インピンジメント(FAI:Femoroacetabular impingement)
など様々な原因があります。
二次性変形性股関節症の代表的な原因が寛骨臼形成不全(臼蓋形成不全)になります。
日本人の二次性変形性股関節症の約8割以上が、寛骨臼形成不全による二次性変形性股関節症です。
寛骨臼形成不全は、生まれつき大腿骨頭を覆う寛骨臼(臼蓋)の面積が狭くなっている状態です。
そのため、体重を支える面積が狭いことにより軟骨に集中的に負荷がかかるため、股関節の軟骨が早くすり減ってしまいます。
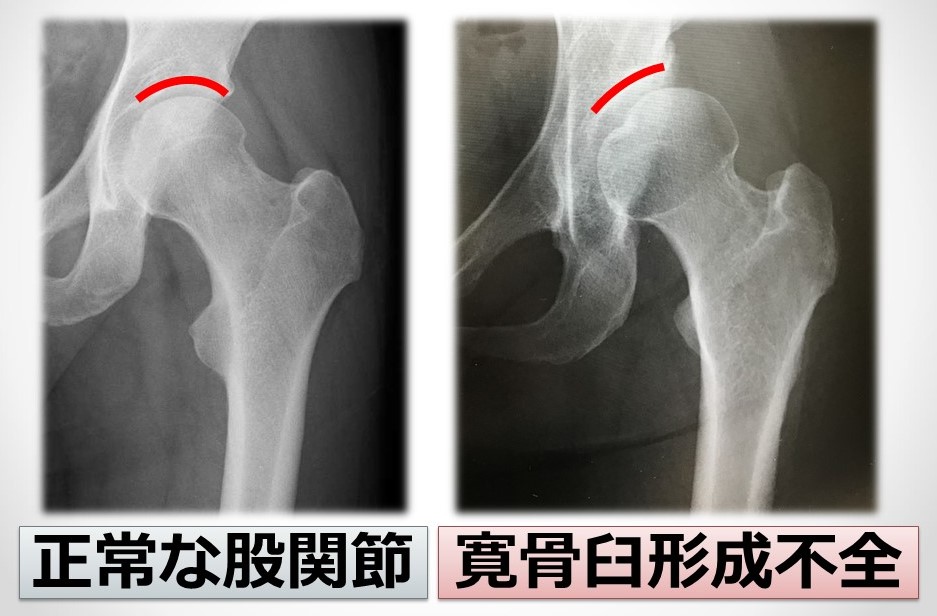
歳を重ねるつれて徐々に軟骨がすり減っていってしまいます。
寛骨臼形成不全は生まれつき大腿骨頭を覆う寛骨臼(臼蓋)の面積が狭くなっている状態です。
そのため、体重を支える面積が狭いことにより軟骨に集中的に負荷がかかるため股関節の軟骨が早くすり減ってしまいます。
寛骨臼形成不全があるようなら、早めに変形性股関節症にならないように予防していきましょう。
保存療法
股関節に無理な負担をかけないことがとても大切です。
床にすわる、布団に寝るなどの和式生活よりも、ベッド・椅子・洋式トイレなどを使用する洋式生活が望ましく、股関節に負担がかかる激しい運動、重労働、長時間の立位、正座などはなるべく避けるようにしてください。
靴は、ハイヒールや、底の硬いサンダルは避け、なるべくクッション性があるスニーカーを履くようにして下さい。
体重管理は非常に重要です。体重が重ければ重いほど、それだけ股関節にかかる負担が増えて、股関節の痛みが悪化する場合があります。適正な体重を保つようすることが大切です。
歩くときに痛みが出る場合には、杖を使用することで股関節にかかる負担を軽くすることができます。杖は痛い股関節と逆の手に持って使用します。右股関節が痛い場合には左手に持ち、左股関節が痛い場合には右手に持って、使用します。痛い足が地面に着く時に、杖を一緒につきます。
運動療法
運動療法は非常に大切です。
股関節周囲の筋肉のストレッチ、筋力トレーニングをすることで、変形性股関節症の進行を遅らせる効果があります。
筋力トレーニングやストレッチは短期間ではあまり効果はないので最低3か月以上は継続しましょう。
徐々に効果が期待できると思います。
ただし、やりすぎは禁物です。股関節症が悪化してしまう場合があります。無理のない範囲で行うようにしてください。
薬物療法
薬物療法も効果的です。
股関節の痛みが強い時は、消炎鎮痛剤で対処します。鎮痛目的で使われますが、消炎鎮痛薬はあくまで対症療法ですので、変形性股関節症が治るわけではありません。
この点はよく覚えておいたほうが良いでしょう。
「痛み止めを飲んでも、変形性股関節症が治るわけではない。」
これ重要なポイントです。
鎮痛剤には色々な種類があります。
・アセトアミノフェン(カロナールなど)
・NSAID(非ステロイド性抗炎症薬・・・ロキソニン、セレコックスなど)
・プレガバリン(リリカ、タリージェなど)
・トラマドール塩酸塩(トラムセット、トラマドールなど)
・デュロキセチン(サインバルタ)
・ノイロトロピン
など色々な鎮痛薬があります。
また、皆さんが割と好きな湿布では、
・ロコアテープ(NSAIDsとの併用注意)
・ロキソニンテープ、ロキソニンパップ
・モーラステープ
・セルタッチ
・ノルスパンテープ
などがあります。
内服薬は、関節の痛みが強い場合に一時的に飲むことはおススメしますが、漫然と長期的に内服することはおススメできません。
漫然と内服することにより、胃潰瘍、腎機能障害、肝機能障害など様々な内科的合併症を引き起こすリスクがあるからです。
また、強い鎮痛薬を使い続けると、関節の痛みがないために、股関節の変形が知らず知らずのうちに進行してしまうリスクもあります。
薬物療法では薬を適切なタイミングで使用することがとても重要です。
手術療法
変形性股関節症では、保存療法を行っても股関節の痛みが軽減しない場合や、病状がかなり進行している場合などには手術を検討します。
では、変形性股関節症の手術のタイミングっていつなのでしょうか?
変形性股関節症が進んだ場合に、

いつ手術するべきですか?

そもそも手術したほうがいいのですか?

手術しなければいけないのですか?
外来診療のなかでこのような質問を受けることがあります。
変形性股関節症は、前期・初期・進行期・末期の4段階に分かれます。
ステージが進めば、痛みが強くなり、歩行に支障が出てきます。
どの段階であろうと、まずは保存療法を検討します。
しかし、保存療法を行っても股関節の痛みが軽減しない場合や、明らかに保存療法を行っても症状の改善が困難なほど病状が進行している場合などには手術を検討します。
手術を行うかどうか判断する要素としては、
・股関節痛の程度
・日常生活の不便さ
・年齢
・仕事の内容
などがあり、様々な要素を総合的に考慮して手術をするかどうか決定します。
股関節痛のために日常生活でどれだけ支障をきたしているかということが、手術を決定するうえで最も重要な要素になります。
末期の変形性股関節症でも症状が軽く、日常生活に困っていなければ手術の必要性はありません。
内臓疾患のガンとは違い、変形性股関節症は必ず手術をしなければいけない病気ではないのです。
ただし、治る病気ではありません。
変形性股関節症は、基本的には徐々に進行していく病気です。
症状が進行していくと歩行の障害、股関節の可動域の制限(動きが悪くなってくる)が出てきます。
日常生活に影響がでるようであれば、それは手術のタイミングだと思います。
最終的には患者さん自身で手術をするかどうかを決めなければいけません。
ひとりで考えていても判断がつかないときがありますので、良くわからないときは医師と相談するのが重要です。
繰り返しになりますが、手術を行うかどうかは、股関節痛の程度、日常生活の不便さ、年齢、仕事の内容など、さまざまな要素を総合的に考慮して決定します。
股関節痛のために日常生活でどれだけ支障をきたしているかということが、手術を決定するうえで最も重要な要素になります。
変形性股関節症の手術方法には、大きく分けて自分の関節を温存する関節温存手術(骨切り術)と関節を人工のものに変える人工股関節全置換術があります。
人工股関節置換術
人工股関節置換術とは、すり減った軟骨と傷んだ骨を切除して金属やプラスチックでできた人工の関節に置き換える手術です。
人工股関節は以下の4つのインプラントから構成されています。
・金属製のカップ(チタン合金)
・軟骨の変わりのライナー(ポリエチレン製)
・骨頭ボール(セラミックや金属)
・ステム(チタン合金)
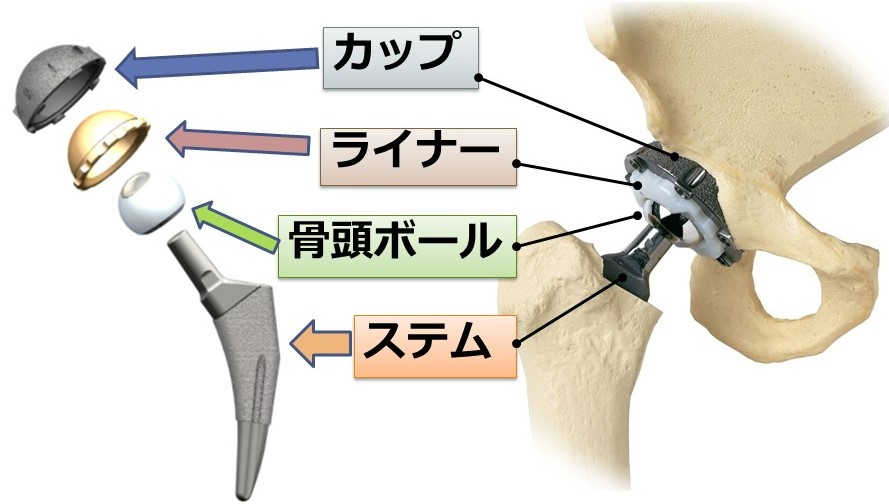
骨頭ボールがライナーにはまることで、滑らかな股関節の動きが再現できます。
痛みの原因となるすり減った軟骨と傷んだ骨が人工物に置き換えられて痛みがなくなることで、日常の動作が楽になることが期待できます。
最新の人工股関節では、人工関節自体の性能が以前と比べ格段に良くなっていることにより耐久性が改善され、20~30年以上機能することが予想されています。
そのため、最近では年齢が50歳代でも人工股関節全置換術を行うことが珍しいことではなくなってきています。
また、人工股関節全置換術に年齢制限はなく、高齢であっても体力さえあれば年齢が90代でも手術を受けることは可能です。
人工股関節置換術の利点
- 股関節の痛みが著しく改善する。
- 手術の当日から立位、歩行練習を行うことが可能である。
- 股関節の可動範囲が増えて、股関節の動きが改善する。
- 脚の長さが揃い、歩行のバランスが良くなる。
- 日常生活レベルが改善し、活動範囲が拡大する。
最小侵襲手術(MIS)
最小侵襲手術は、手術における身体に対するダメージを最小限に抑えようとする手術方法です。
最小侵襲手術を英語で言うとMIS(Minimally invasive surgery)と呼びます。
私は人工股関節全置換術(THA:Total hip arthroplasty)を行う際には、基本的に全部の患者さんに最小侵襲手術(MIS:Minimally invasive surgery)を行っています。
MISと一言でいっても皮膚切開が小さいだけの最小皮膚切開手術(Minimally incision surgery)のことを当初はMISと言っていました。
しかし、皮膚切開が小さいだけでは、皮膚の下では従来と同じように筋肉や腱を切離しており、本当の意味での最小侵襲手術ではなく、皮膚切開のみが最小なだけであり、股関節周囲の組織に関しては従来の手術侵襲と大きく変わらないと考えられています。
一般的によく行われている股関節の標準的な後方アプローチによる人工股関節全置換術は、最小皮膚切開手術かもしれませんが、最小侵襲手術ではありません。
他院では半数以上の病院で後方アプローチで手術が行われています。後方アプローチでは通常筋肉、腱を切って手術を行います。筋肉や腱は一度切ってしまうと完全には元に戻りません。
可能な限り筋肉や腱にはメスを入れない事がベストです。
現在は、皮膚切開が小さいだけではなく、さらなる低侵襲を目指し、筋肉、腱を切離しない筋肉の間から手術を行う人工股関節全置換術をMISと言います。
ちなみに、人工股関節全置換術と言っても手術方法は色々あります。
手術を行うための進入法(皮膚を切開する位置)が主に4つあります。
主に4つの手術アプローチがありますが、それぞれ皮膚を切開する位置が変わります。
・前方(Direct Anterior Approach)
・前外側(Antero-Lateral Supine Approach、OCM、Mini-One)
・側方(Direct Lateral Approach)
・後方、後側方(Posterior Approach, PosteroLateral Approach)
病院や医師により人工股関節の手術方法が変わりますので、人工股関節の手術を受ける際には担当医師に手術ではどのアプローチ方法を用いるのか確認してもいいでしょう。
真の最小侵襲手術
現在MIS(筋間アプローチ)の手術方法には主に3種類あります。
縫工筋と大腿筋膜張筋の間から手術を行う
1.仰臥位前方進入法(DAA:Direct Anterior Approach)
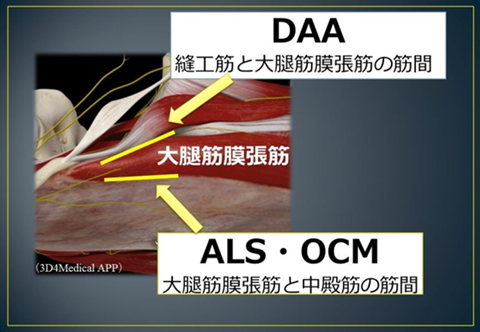
大腿筋膜張筋と中殿筋の間から手術を行う
2.仰臥位前外側進入法(ALS:Antero-Lateral Supine Approach)
3.側臥位前外側進入法(OCM)
この3つの手術方法が筋肉と腱を切らずに行う真のMISと言います。
現在MISの手術方法としては主に3種類あり、縫工筋と大腿筋膜張筋の間から股関節に進入する仰臥位前方進入法(DAA:Direct Anterior Approach)、大腿筋膜張筋と中殿筋の間から股関節に進入する仰臥位前外側進入法(ALS:Antero-Lateral Supine Approach)、側臥位前外側進入法(OCM)が挙げられます。
仰臥位手術は手術台にあおむけで寝て行う手術で、側臥位手術は手術台に横向きで寝て行う手術です。
私は人工股関節のインプラント設置(特にカップの設置)がより正確に行える仰臥位手術を基本としており、基本的にはALSによる人工股関節全置換術を行っています。
この前方、前外側を含めた前方系アプローチには、筋肉や腱を切らずに手術を行うため、術後の痛みが少なく股関節の安定性を高い状態を保つことが出来ます。
そのため、人工股関節全置換術の合併症のひとつである脱臼のリスクが低いのです。
さらに組織を出来るだけ温存するために、術後の早期回復を得ることが出来ます。
これらの利点があるために、私は現在ほとんどの患者さんに仰臥位前外側進入法(ALS:Antero-Lateral Supine Approach)で人工股関節全置換術を行っています。
色々な人工股関節全置換術の手術方法(前方、側方、後方など)を経験した結果、この手術方法に落ち着きました。
究極の低侵襲人工股関節置換術
現在は筋肉や腱を温存するだけでなく、関節包靭帯も可能な限り温存する手術方法を行っています。
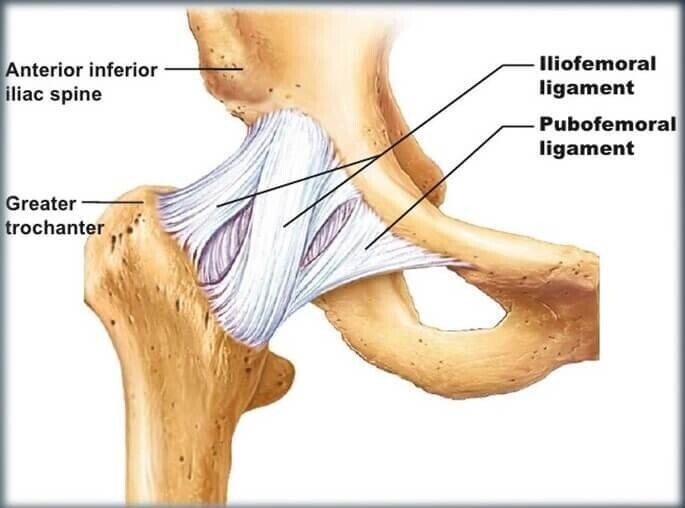
通常の前方アプローチの手術方法ではIliofemoral ligament(腸骨大腿靭帯)を大腿骨付着部から切ってしまうのですが、より低侵襲な手術方法では、腸骨大腿靭帯の一部のみ(赤の部分だけ)を切るだけです。
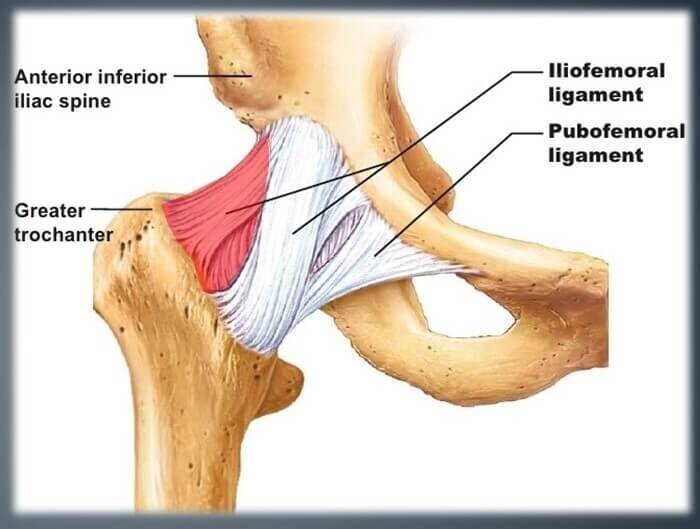
関節包の一部しか切らないため、術後の人工股関節の安定性が非常に高くなります。
後方に対する脱臼抵抗性が高いのはもちろんですが、前方の関節包も温存されているため、前方に対する脱臼抵抗性も高いという利点があります。
患者さんによっては、
・腸骨大腿靭帯
・恥骨大腿靭帯
・坐骨大腿靭帯
のすべての関節包靭帯を温存できる場合もあります。
この手術方法で行った患者さんは、通常の仰臥位前外側進入法(ALS)の手術方法よりさらに術後の回復が早い印象があります。
この手術方法は患者さんの股関節の変形の程度や体型によっては適用できない場合があり、全員に行える方法でありません。
具体的に言うと、
・股関節の変形が強い場合
・脚長差が1cm以上ある場合
・高度肥満がある
の場合は前方関節包靭帯温存が困難となります。
その場合は通常の仰臥位前外側進入法(ALS)になります。
通常の仰臥位前外側進入法(ALS)でも回復は十分に早いので心配は要りません。
この関節包靭帯温存の手術方法は、現在世の中に存在する人工股関節全置換術の最も低侵襲な手術方法と考えています。
最終的には患者さんの体型、股関節の形態、可動域、使用するインプラントなどを総合的に考慮し、術式を選択していますが。体格や股関節の変形の程度により、通常の病院では最小侵襲手術が適応にならない場合もありますが、かなり変形が強い場合でも、私は殆どの患者さんにALSによる人工股関節全置換術を施行しています。
仰臥位前外側進入法の利点
- 術後の痛みが少なく、早期回復が可能
- 正確にインプラントを設置できる
- 脚長差の確認が容易
- 両側股関節の同時手術が行いやすい
- 特別な肢位の制限が不要
皮膚の切開の長さ
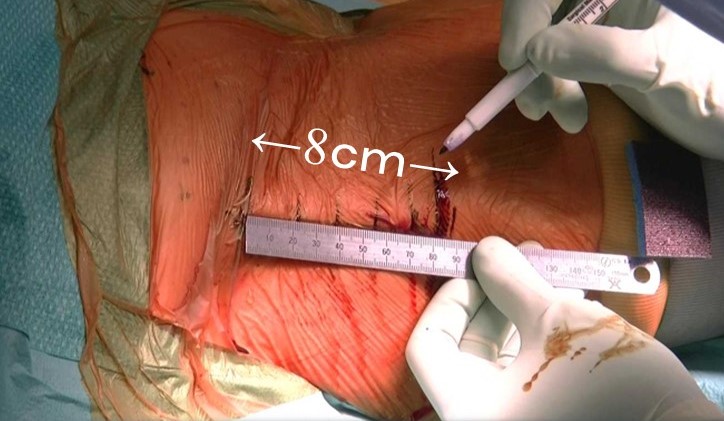
私は、最小侵襲手術(MIS)を採用しています。MISの場合、皮膚切開長は平均8㎝以下です。
・仰臥位前外側進入法(ALS:Antero-Lateral Supine Approach)
で手術する際の実際の皮膚の切開の長さは、
・平均的な女性の体形であれば8cm
・身長が低かったり、痩せ型の患者さんであれば6~7cm
・身長が高い、肥満体型、男性の患者さんの場合は9~10cm
・高度の肥満、かなりの高身長では10㎝以上
くらいになることが多いです。
もちろん患者さんによっては、10㎝以上皮膚を切開することもあります。
手術時間
人工股関節置換術の一般的な手術時間は90~120分程度になります。
手術時間は病院や執刀医によって変わります。
私はALSのアプローチを用いていますが、手術時間は約30分程度で終了し、出血量や疼痛の軽減、早期リハビリ、早期退院を可能にしています。
手術時間が早いことは、
・出血量の減少
・血栓症のリスクが減る
・感染症のリスクが減る
・筋肉へのダメージが減る
・麻酔時間の延長による体へのダメージが減る
につながります。
少しでもより良い回復を得るために、手術時間および麻酔時間を短くするように心がけています。
(人工股関節全置換術の最短手術時間:20分 2015年日本人工関節学会で発表)
両側同時人工股関節置換術
手術が低侵襲になったことにより、出血量が減り、手術による身体へのダメージ、ストレスが軽減されたため、両側同時の人工股関節置換術が行いやすくなりました。
そのため両側の変形性股関節症の患者さんには、年齢、体力、合併症などを考慮し、1回の入院で両側同時人工股関節全置換術を行うことも可能です。
2回の入院に分けて手術を行う場合に比べて、入院期間の短縮、入院費用の軽減が期待できます。
また、両側同時人工股関節全置換術を仰臥位で行う場合、体位変換の必要がないため手術時間が短縮します。側臥位で行う場合には体位変換が必要になるため、手術時間が延長します。
(両側同時人工股関節置換術の平均手術時間:72.3分 2017年日本人工関節学会で発表)
よく患者さんから質問されるのですが、

「両方の股関節を一度に手術して、リハビリは大丈夫なのですか?」

「両方の股関節の手術をしたら、術後全然動けないのではないですか?」

「リハビリは全く問題ありませんよ!」
こういった質問はよく外来で受けます。
実際には、片脚の場合と両脚の場合とで入院期間には大きな差は出ません。
片脚と両脚とでは、「イメージとしてリハビリが全然違うのではないか?両脚手術したら全然動けないんじゃないか?」と思ってしまいますが、実際にはあまり大きな差がないのです。
両側同時の人工股関節置換術は2回の入院に分けて手術を行う場合に比べて、入院期間の短縮や入院費用の軽減が期待できるのも大きなメリットです。
両側同時人工股関節置換術は、片脚ずつ手術を行う場合に比べて、合計のリハビリ期間が短縮されるのは非常に大きな利点だと思います。
まだ、両側同時の人工股関節置換術の場合は脚長差を揃えやすいというのも大きなメリットですね。
さらに、両方の股関節の可動域がだいぶ狭くなっている場合には、両方の股関節の変形を同時に治したほうが、術後のストレッチが行いやすくなるため、股関節の可動域が拡大しやすくなります。
私自身は、このような理由から両方の股関節が悪い患者さんに、基本的には両側同時人工股関節置換術をおすすめしています。
ただし、両側同時人工股関節置換術を行うには、まず低侵襲で人工股関節置換術を行えることが前提になりますので、手術自体が低侵襲でなければ両側同時の人工股関節置換術は困難です。
片脚だけの人工股関節置換術で出血が多い場合や手術時間が長い場合には、両側同時の人工股関節置換術は避けたほうが良いでしょう。
合併症が増えては元も子もないですからね。
このような理由から両側同時人工股関節置換術が出来る病院は限られているわけです。
術後の疼痛コントロール
人工股関節置換術の術後の痛みはとても強いのでしょうか?
手術後にどれくらいの痛みが出るのか、痛くて寝れないのでは?など、術後の痛みは、患者さんにとっては、とても気になる部分かと思います。
そういうわけで、人工股関節置換術においても術後の疼痛コントロールは非常に大事になります。
術後の痛みが強かったら、リハビリが上手く進めていけませんからね。
そのため、術後の痛みのコントロールをすることが、リハビリを進めていくうえでは非常に重要になります。
術後の痛みがコントロールされない場合、術後疼痛症候群といって一度慢性の痛みになってしまうと治療に難渋してしまいます。
そのため、人工股関節置換術においても色んな角度から鎮痛を行うことがとても重要です。
・関節周囲カクテル注射
・preemptive analgesia(先取り鎮痛)
・NSAIDs
・アセトアミノフェン
・デュロキセチン
・オピオイド
・PCA(Patient Controlled Analgesia:自己調節鎮痛法)
など様々な角度から薬を使用することにより、かなり術後の痛みを和らげることが可能になりました。
手術を行うにあたり薬を色々使用することも大事ですが、手術においてなるべく身体に対する侵襲を少なくすることが最も大事です。
私が最も鎮痛効果があると感じるのは、手術において筋肉を切らないことです。
筋肉を切った部分は必ず術後の痛みを感じますからね。
そして、なるべく短時間で手術で終わらせることです。
私が行っている筋肉を全く切らない最小侵襲手術であるAnterolateral supine approach(ALS)による人工股関節置換術の場合は、筋肉を切る手術方法(側方アプローチ、後方アプローチなど)に比べて術後の痛みをかなり和らげることができるようになりました。
同じ患者さんで片方の股関節を後方アプローチ、片方の股関節を前方アプローチで手術を行った場合、
患者さんは、

後方アプローチの時より、前方アプローチのほうが術後が楽です!
ということを必ず言われます。
痛みが少ないため、術後のリハビリにおいても回復速度が変わってくるのです。
私自身は出来るだけ身体に負担のない手術をして、術後の痛みを少しでも出ないように工夫して、楽にリハビリができるようにしています。
入院の流れ
塗山正宏が行っている手術前後の流れを紹介します。
まずは、外来で手術日を決めます。
手術日を決めたら、手術日から逆算して術前検査や手術説明をする日程を決めます。
おおまかには下記のようなスケジュールで進めていきます。
手術3~4週間前・・・術前検査、術前リハビリテーション
手術2~3週間前・・・貯血、手術説明
手術前日・・・・・・・入院
術後約1週間・・・・・退院
人工股関節置換術の主な合併症
- 出血:必要に応じて、手術前から患者さんご自身の血液をあらかじめ貯めておき、手術中または手術後に体内に戻します(自己血輸血をする場合があります)。
- 感染症:人工関節手術における合併症で最も重大な合併症になります。術後に人工関節に細菌感染を起こした場合には、基本的には再手術の可能性があります。人工関節の術後感染症は難治性であることが多く、複数回の手術が必要になる場合があります。
- 脱臼:術後早期は脱臼するリスクがありますので注意が必要です。万が一、脱臼した場合には麻酔をかけて整復します。脱臼を繰り返す場合には再手術の可能性があります。
- 人工関節のゆるみ、摩耗:時間の経過と共に、人工関節のゆるみが生じる可能性があります。ただし昔の人工関節に比べて性能が改善されており、ゆるみが発生する可能性はかなり低くなっています。もし、ゆるみが生じた場合によっては人工関節の入れ替えの再手術が必要になるかもしれません。
- 深部静脈血栓症、肺血栓塞栓症:下肢の静脈に血の塊(血栓)ができて血管をふさいでしまうことがあります(深部静脈血栓症)。血栓が何かの拍子にはがれて、血流に乗って肺まで到達し、肺の血管をふさいでしまうのが肺血栓塞栓症です。肺の血管がふさがると、血液ガスの交換がうまくおこなわれず、呼吸困難や胸の痛みを感じるようになります。まれに命を脅かす重篤な症状を引き起こす可能性があります。
- 脚の長さの差:可能な限り脚の長さを揃えますが、若干脚の長さの差が残る場合があります。もし、術後に脚長差が残存した場合には補高が必要になる場合があります。
- 神経障害:術後神経の障害に伴う痺れ、筋力の低下が起こる場合があります。大腿神経麻痺は回復が良く予後が良好ですが、坐骨神経麻痺の場合は麻痺が残存する可能性があります。
- 大腿部痛:大腿部のだるさ、違和感、鈍痛、などが発生する場合があります。
- 術中、術後骨折:手術中に骨盤や大腿骨に骨折が発生する場合があります。術中に骨折が発生した場合には追加で骨折部を固定する処置を行う場合があります。また、術後に骨折が発生し、再手術が必要になる場合もあります。骨粗鬆症があると、骨折の発生リスクが高くなりますので、骨粗鬆症があれば骨折リスクを下げるためにも治療を行いましょう。
- 創部の腫脹、熱感:術後1か月程度は創部の腫脹や熱感が続きます。術後熱感や腫脹が続く間は、創部周囲のアイシングをしましょう。
- 発熱:術後しばらく手術の影響で微熱が続く事があります。時間と共に熱が下がっていきます。
- 予期しない合併症:手術によって内科的な合併症などの予期しない合併症が発生する可能性があります。
人工股関節置換術のリハビリテーション
人工股関節置換術の手術後だけでなく、人工股関節の手術を受ける前から無理のない範囲で筋力訓練、筋肉のストレッチ等のリハビリテーションを行っておくのが重要です。
手術前からリハビリテーションを行うことによって、手術後の回復が良くなります。
当院では手術当日からリハビリテーションが始まります。杖歩行が可能になったら退院の目安になります。退院後も股関節の筋力、可動域の改善させるためのリハビリテーションを継続することが大切になります。
リハビリテーションをしっかりと継続することによって、より良い機能回復が得られます。
継続は力なりということです。
術後の特別な肢位制限は無し
術後のリハビリテーションは術後当日から全荷重での歩行練習を許可しています。
そして、人工股関節の合併症のひとつである脱臼の危険性も低いため、術後3か月以降の特別な肢位の制限などは殆どなく、正座、しゃがみこみ、あぐら等、基本的にはすべて許可しています。
ただし、術後早期は人工股関節がまだ安定していない状態のため、術後早期に関しては人工股関節が脱臼するリスクがありますので制限したほうが良いでしょう。

一般的な人工股関節の術後の制限
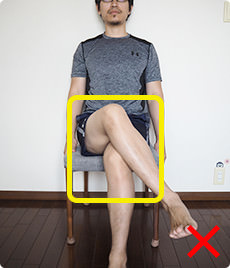
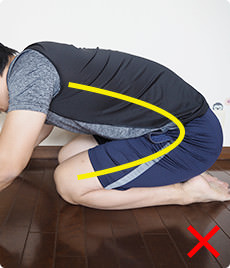
人工関節の脱臼予防のため術後の股関節の肢位の制限が有ることが多く、しゃがめない、正座してお辞儀ができない、足を組んではいけないなどの制限がある場合があります。
人工股関節置換術の手術方法によっては、これらの制限が一生続く場合があります。
術後リハビリテーションの流れ
塗山正宏が行っている人工股関節置換術のリハビリテーションの流れを紹介します。
午前に手術が終わった場合・・・当日からリハビリ開始(術後3時間以降でリハビリ開始)。
午後に手術が終わった場合・・・翌日からリハビリ開始。

片脚の人工股関節置換術・・・術後6日
両脚の人工股関節置換術・・・術後8日
リハビリに長期間かかる場合には、リハビリ病院に転院してリハビリを継続していきます。
退院後のリハビリテーション
通院できる患者さんの場合は、退院後は週1回程度リハビリ通院を行っていただくことが多いです。
はじめは週に1回、回復してくれば2週に1回、そのあとは月に1回という感じで、徐々に間隔が延びていきます。
術後の経過が順調であれば、週に1回も通院する必要がない場合もあります。
自宅が遠方で、当院に通院するのが困難な場合には、自宅の近隣の病院でリハビリ通院してもらうようにしています。
病院によっては、退院後のリハビリはあえてやる必要がないという先生もいるみたいですが、基本的には術後にしっかりリハビリをする事が重要だと思います。
特に術前の股関節の状態が悪ければ悪いほど、術後のリハビリが重要ですね。
特に術後3か月はしっかりとリハビリを行うのがいいでしょう。
リハビリをしっかりやればやるほど、股関節機能の良好な回復が得られるでしょう。
★人工股関節置換術後のリハビリについてのブログはここをクリック

リハビリの期間と回数の制限なし
パーソナルでのリハビリ&トレーニング&マッサージ
【執筆】塗山正宏 医師
世田谷人工関節・脊椎クリニック
日本整形外科学会認定整形外科専門医

